
大家好,欢迎来到《肠·道》演讲。我是来自中山大学附属第六医院的柯嘉医生,下面由我为大家来介绍一下,克罗恩病手术治疗的一些关键问题。
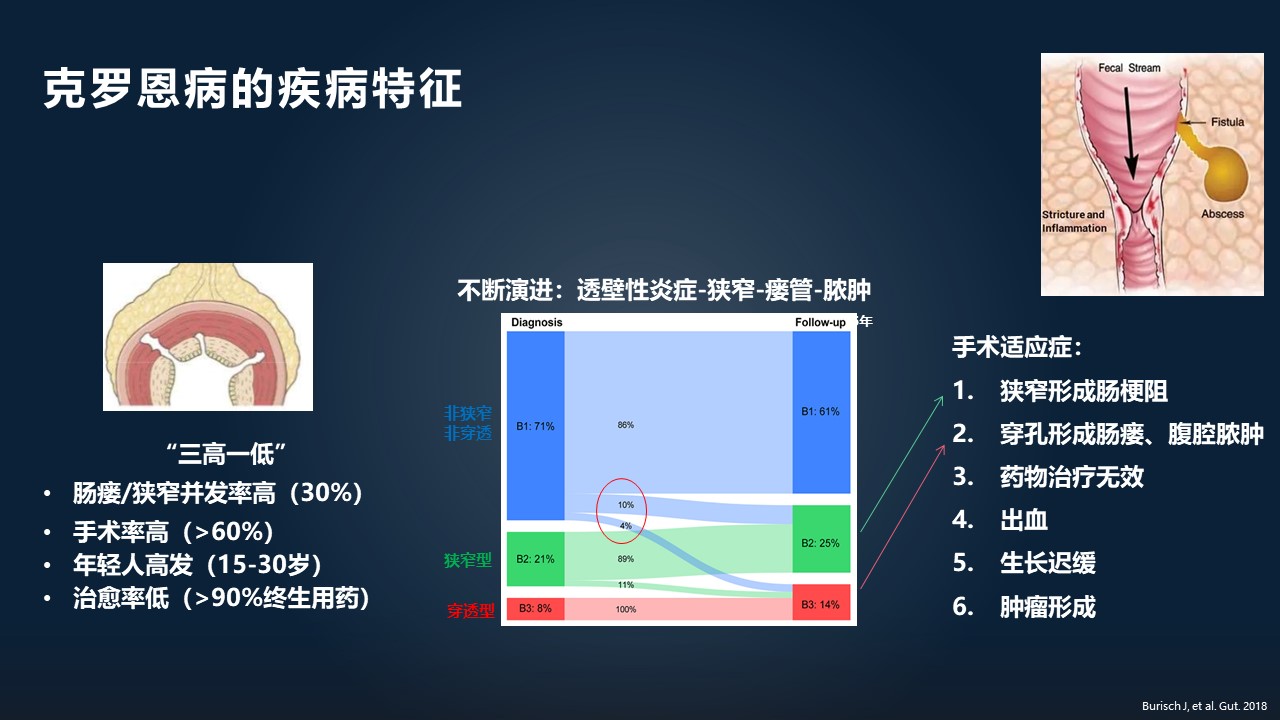
从克罗恩病的疾病特征来看的话,克罗恩病表现出一种“三高一低”。它的肠瘘跟狭窄的并发症率比较高,接近 30%;同时病人的手术率是比较高的,接近 60%的人要接受手术治疗;它在年轻人中比较高发;同时,它的治愈率很低,接近 90%的人需要终生用药。
这种穿透性炎症在不断演进。比如中间这幅图显示,在初诊的时候,接近 70%的人是非狭窄非穿透型,但是经历了 5 年的疾病进程之后,接近 10%的人会从这部分人里出来,进入到狭窄型和穿透型的克罗恩病里面。
这也是我们最常见的两种手术适应症——就是肠道狭窄以及肠道穿孔形成的肠瘘。这种透壁性的炎症,它经历了长期的修复跟损伤之后,就会形成肠腔的狭窄,从而形成了肠梗阻。同时,如果这种穿透比较厉害的话,它会形成全层的穿透,进而形成肠瘘和腹腔脓肿。其他的手术适应症包括药物治疗无效、出血、生长迟缓和肿瘤的形成。

从一般的普外科来看,克罗恩病持续进展,并且炎症忽高忽低,它是一种复杂的外科疾病。面对这种复杂的疾病,手术的效果怎么样呢?手术的复发率怎么样呢?如何完成一个高质量的外科手术呢?这是病人经常带有疑问的问题。
我们来看一下手术的效果,我们首先看术后一年的内镜复发率。
以前认为一年的内镜复发率会高达 73~95%。这个复发率是比较高的,所以在以往看来,内科医生以及患者都不太愿意及早做手术。
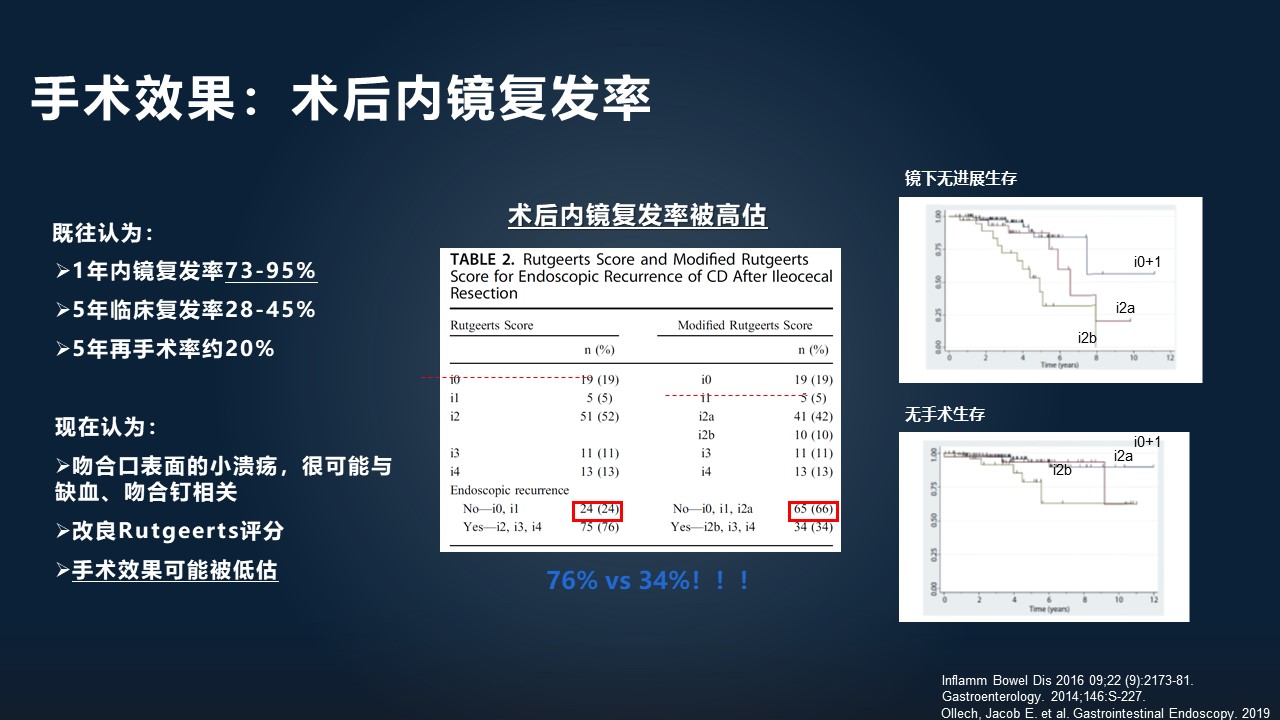
但问题是,以往的 73%的复发率是基于一种叫 Rutgeerts 评分的标准,中间这部分图表左边这一半就是 Rutgeerts 评分。
但是现在发现,Rutgeerts 评分的评分标准里面有一点,叫“吻合口表面的小溃疡”,它很可能与缺血和吻合钉相关,而不与疾病本身的复发相关。这样子的话,就提出了一种叫改良 Rutgeerts 评分,就是中间这幅图的右边这一半。
什么意思呢?左边这一半,它原来把复发定义在 i1 以上,就是 i1 跟 i2 中间这个地方,按照这个标准是 76%的复发率。而如果按照改良 Rutgeerts 评分的评分标准的话,在 i2a 跟 i2b 之间划分复发的情况的话,同样一组病人,它的复发率是 34%。
这就意味着,如果我们以新的标准来看待这个问题的话,复发率将明显低于以往认为的复发率。
这种定义准不准确呢?我们要随访,看病人的效果。
我们可以看到右边这幅图,不管是在内镜下疾病的进展,或者是手术几率的进展,i2a 是更加类似于 i0 和 i1 的,i2b 呈现另外一种更严重的状态。这也就证明了,我们更加应该以改良 Rutgeerts 评分,来看待术后内镜复发率这个问题。
所以内镜复发率其实没有那么高,所以也不用惧怕手术的复发率的问题。5 年的临床复发率是 28~45%左右,对于一种终身疾病而言,这种复发率还是可以接受的。5 年再手术率约 20%,确实是偏高,不过这也取决于手术的规范性如何。

重要的是,我们如何控制克罗恩病的手术复发率,中间有可控因素跟非可控因素。
可控因素是我们医生需要做到的。我们需要完成高质量的外科手术,降低围手术期并发症,在术后给予病人积极的预防性治疗,以及控制患者吸烟的问题;非可控性因素包括病人发病年龄轻、穿透性病变、病变范围广、既往克罗恩病手术史,这些是非可控因素。
我们要把可控性因素做到最好,在手术这一块,包括 4 个方面——克罗恩病的微创手术、专科化细节操作、术前预康复,以准确把握手术时机。

我们从这几个角度,分别谈一下,如何做到一个高质量的外科手术。首先是微创问题。

我们中山大学附属第六医院针对克罗恩病里面的狭窄性病变——就是所谓的 B2 型病变,它往往不存在腹腔里面的黏连,病变仅呈现肠管的狭窄,这样的话,我们就可以做一个小切口手术。
小切口长 6 公分,可以直接把病变组织全部从腹腔分离出来,然后完成病变和系膜的切除。在关闭切口的时候,也就只有 6 公分的长度,跟传统腹腔镜的切口是一样长的,同时避免了腹腔镜的戳卡,以及更多的腹腔镜费用。
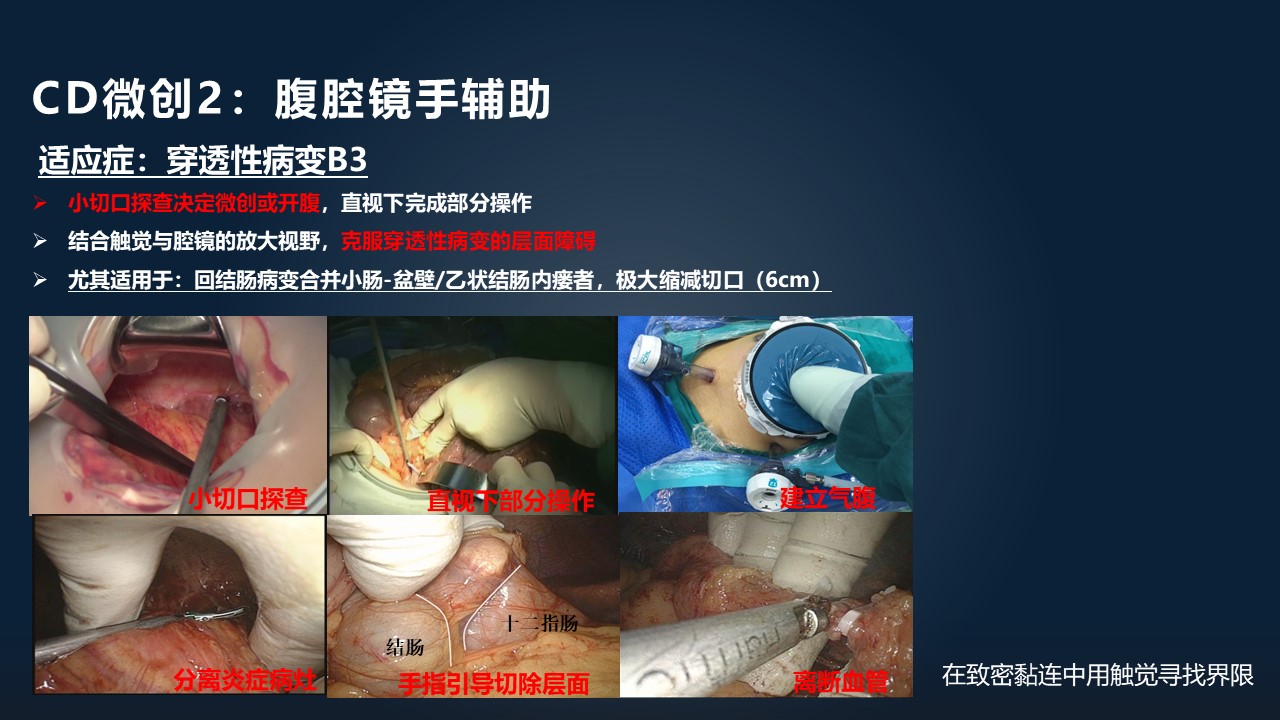
针对另外一种穿透性的病变,它会形成肠瘘跟腹腔脓肿,这种病变的特征是会在腹腔里面形成致密的黏连。
首先,我们可以用腹腔镜手辅助的方式,用小切口在探查直视下完成部分的操作。然后建立气腹,把手伸进腹腔,用手在致密的黏连中,寻找我们切除的界限,就可以克服穿透性病变层面上的障碍。
这种手术特别适用于回结肠病变、小肠坠到了盆腔跟乙状结肠或者盆腔壁形成内瘘的患者,他们往往需要对盆腔做很多手术的操作,同时还要做一个右半结肠切除,去到肝区。如果传统手术的话,它的切口是非常大的;而用腹腔镜手辅助的方式,手在里面进行操作,依然可以在 6 公分的切口内完成一个大范围的操作,极大地减少了病人的创伤。

专科化操作,我们这边需要强调几点。
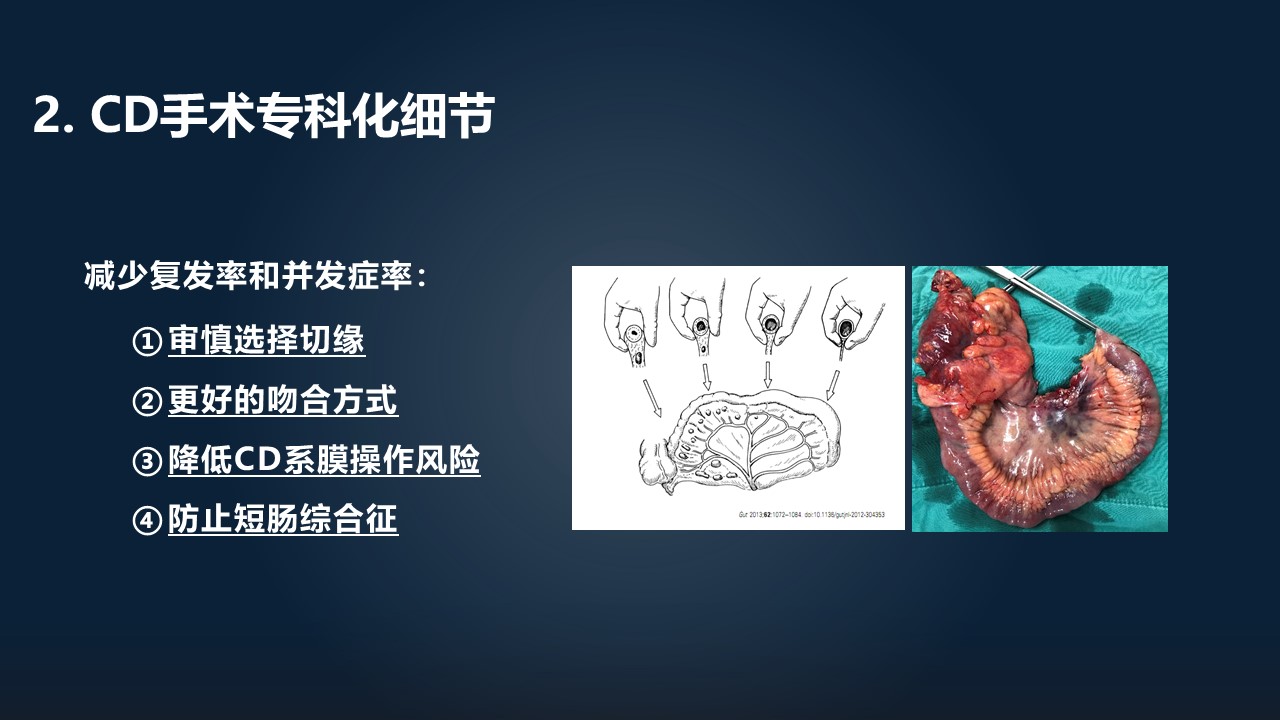
克罗恩病的专科化操作与以往的普外科操作是不太一样的,考虑到它病情的特殊性,主要在 4 个方面:审慎地选择切缘、更好的吻合方式、优化克罗恩病系膜的操作,以及如何防止短肠综合征。

审慎选择切缘是能够明显降低术后的复发率的。既往研究发现,2 公分的肠管切缘可以明显降低外科再手术率,这里指的是降低再手术率,但不是说降低内镜复发率。
我们从右边这个图可以发现,不同切缘的肠管的炎症,它术后的内镜复发率——就是 i3 跟 i4 的比例是明显不一样的。切缘没有炎症的时候,i3/i4 的比例是在 9%左右;切缘有部分炎症,它的复发的比例占到 24%;切缘有透壁性炎症,它复发几率是 30%多。我们从这里可以看到,手术要尽量保证肠管的切缘是没有任何炎症的。
中间这幅表格提示,肠管里面的神经节炎跟术后内镜复发明显相关,所以我们要尽可能地避免或者尽可能地降低我们手术切缘的肠道炎症。在这一块,其实是没有一个非常准确的标准,说怎么切能够达到没有炎症的切缘。我们认为,在手术当中,系膜对切缘的指导意义是非常重要的。
可以看到左边这幅图,框了框框的手指头的这个地方的系膜,是呈现轻度的增厚,以及会有质韧感的,在手术中经常发现,左边这幅图最右边那个手指头,他摸的就是完全正常的肠管。
我们现在提倡的是,对于回结肠手术的病人,如果他做第一次手术的话,建议在回末的病变处多切 5 公分肠管,到系膜完全正常处,就基本上避免了肠管的炎症存在,能够达到更高的术后复发控制率。
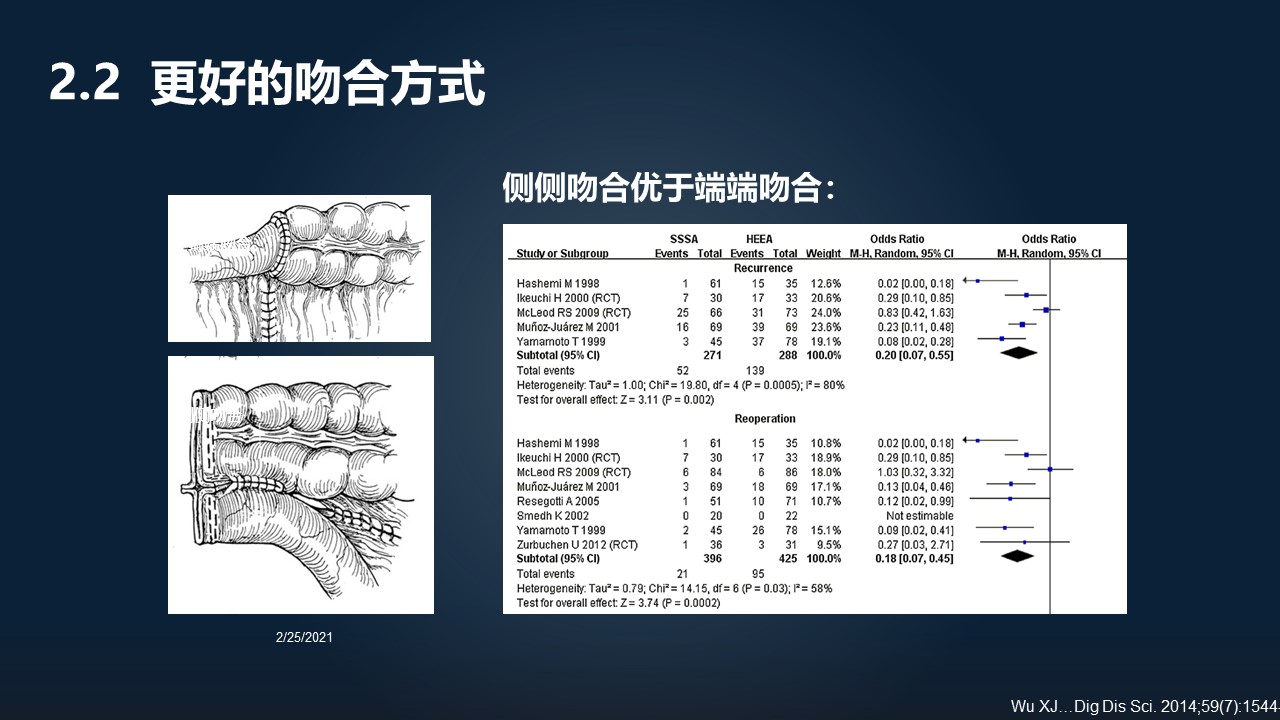
更好的吻合方式,现在我们常规应用的是侧侧吻合,就是左边的下面这幅图。端端吻合是普通的普外科疾病用的方式,就是左边上面这幅图。侧侧吻合会比端端吻合要更好一些,是因为侧侧吻合的话,吻合口更加宽大一些,更加不容易出现术后的狭窄情况。

现在也出现了一种更加新的手术切除的吻合方式,它主要考虑的是,系膜在术后炎症复发的重要性。
这种吻合方式,比如说左边这幅图就显示了,把病变切除了之后,先两侧打上切割闭合器的钉,然后在对系膜缘把肠管打开,然后在对系膜缘做纵切跟横缝,从而吻合口避开了系膜缘的肠管,完全是在对系膜缘形成了吻合。
这种吻合方式,在术后的 6 个月以及 18 个月的镜下复发率,是明显低于传统的侧侧吻合,临床复发率也更低。
说完了吻合之后,我们说到克罗恩病系膜的问题。
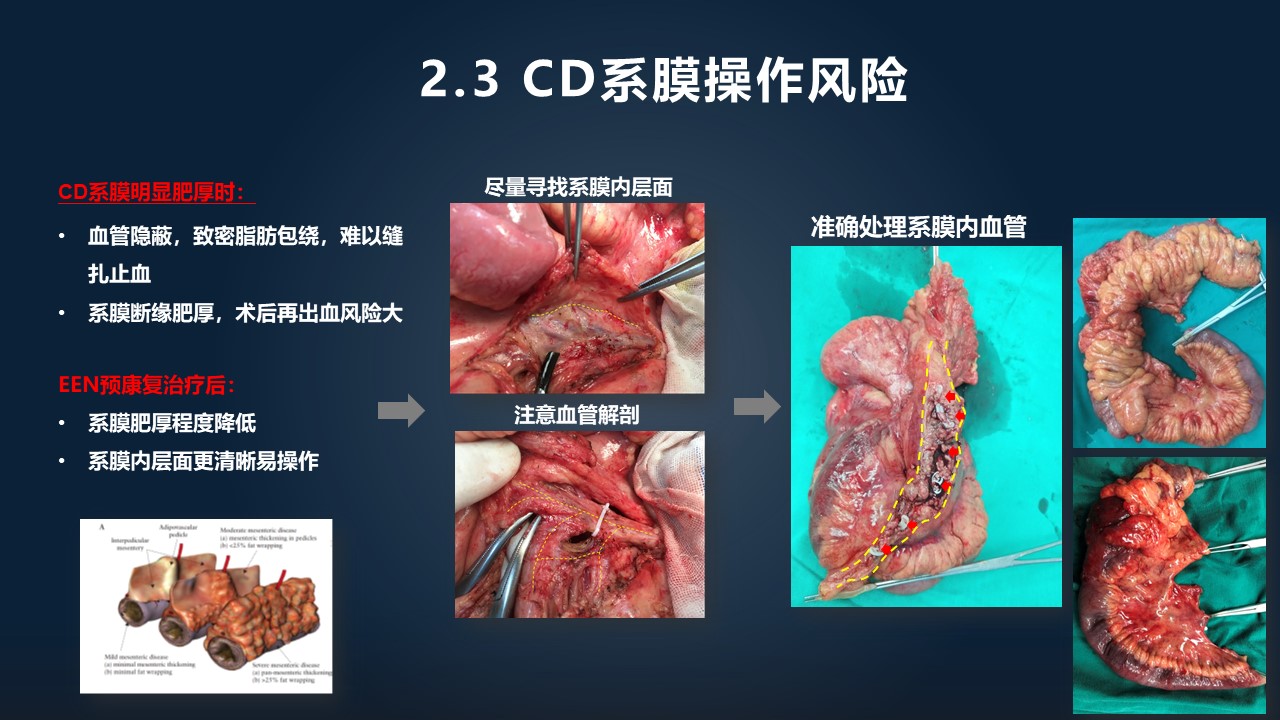
系膜是肠管的供血血管外面包被着的一层脂肪组织,从左下角图中可以看到,在克罗恩病病人身上,系膜是明显肥厚的。
这种肥厚的系膜,给我们手术带来了一个很大的出血隐患,因为这些致密的脂肪把血管都包住了,很难辨认血管存在的位置,在离断了之后,这种非常肥厚的系膜容易再次出血。所以如何稳妥地处理系膜,是降低手术风险的一个关键因素。
术前有优化的方法,术前全肠内营养,预康复治疗之后,系膜的肥厚程度是可以降低的,这能够降低手术操作的难度。
但是,有不少病人的系膜依然非常肥厚,比如右边中间这个图,系膜最肥厚处基本上有两公分。我们如果对于解剖很熟悉,尽量寻找系膜内的层面,注意解剖的变异的话,依然可以做到非常准确的血管结扎,从而完成比较高质量的系膜切缘。
有些时候,克罗恩病的系膜依然非常肥厚,就算你想尽办法去处理,它依然出血风险非常大。
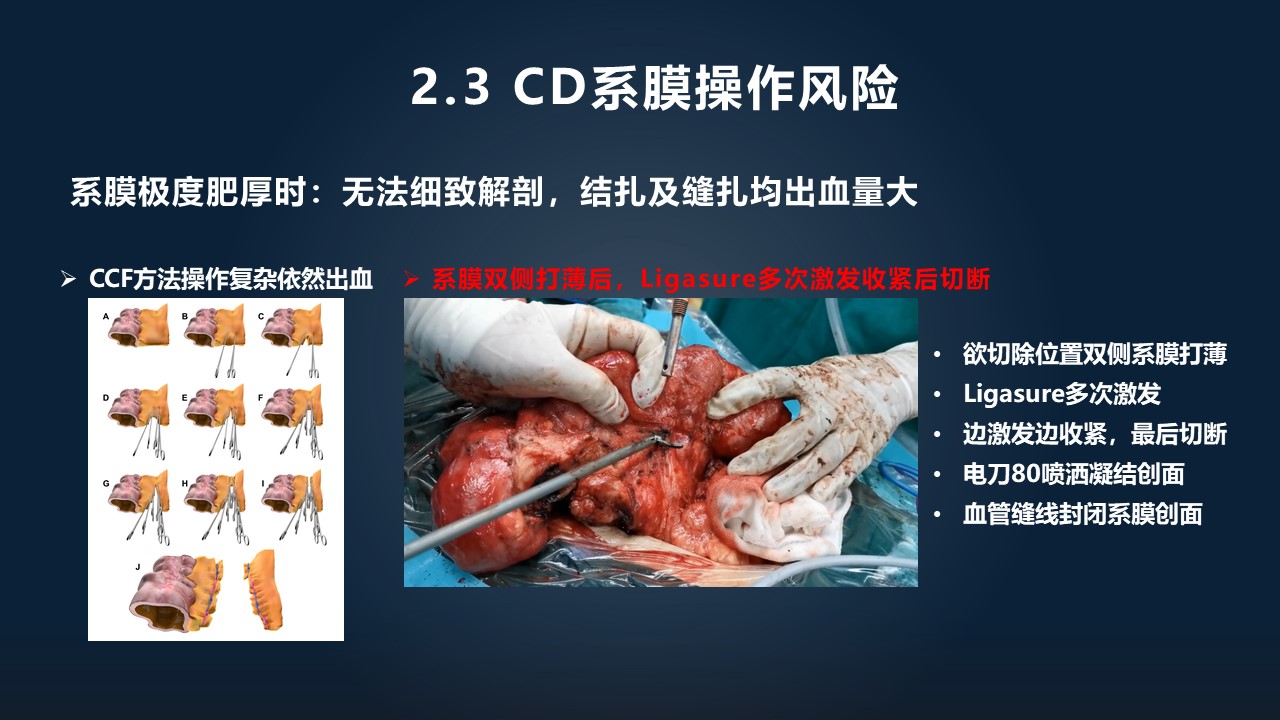
美国克利夫兰那边提出,对于极度肥厚的克罗恩病病人的系膜,像这种夹一排的血管钳,然后挨个去结扎,能够减少出血几率。那我们尝试了之后发现,出血的几率依然是比较高的,那我们医院、我们团队发明了一种新的方法。
我们在肥厚的系膜两侧,把系膜打薄,打薄了之后,等系膜只剩中间一半的肥厚度,而肠管的供血血管往往是在系膜的中间走,这个时候我们再上 Ligasure 的血管能量平台,多次激发,基本上要激发 10 次以上,然后边激发,边收紧 Ligasure 后面的把手,最后进行切断,然后再用电刀 80 的喷洒来凝结创面。
这种方式能够极大地减少,像这种以往要出血可能出到 1000 多毫升的局面。
另外一个手术细节点,就是我们如何预防短肠综合征。克罗恩病病人往往病变多发,往往又需要做多次手术,切着切着,肠管就不够用了,就产生了短肠综合征。
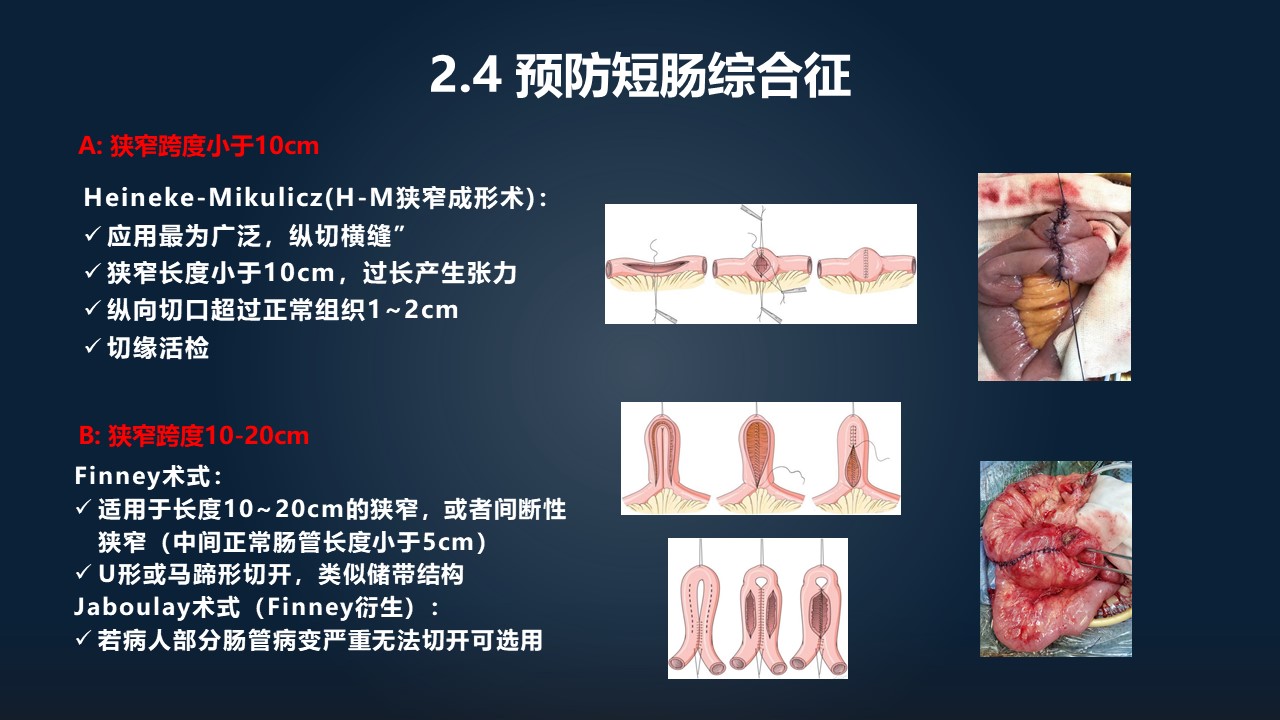
短肠综合征对病人的生活质量的影响是非常大的,所以我们有些时候为了保留足够的肠管,不得不在有病变、狭窄的肠管下,用一种手术方式,把它扩张开,就叫“狭窄成形术”。
应用最多的是 A(图上)这种方式,它多适用于小于 10 公分的狭窄。我们做一个纵切,再做一个横缝,形成了像一个囊袋一样的结构。上面右边这一幅图,就是我们做的狭窄成形术的“H-M术式”——纵切横缝。这种的话一般长度要小于 10 公分,长度太长的话,它拉在一起会形成张力。
针对 10~20 公分的这种狭窄的话,我们用的是“Finney 术式”和“Jaboulay 术式”。这种术式主要是基于一种U型切开之后的一种侧侧吻合,形成一种囊袋样的结构。Jaboulay 术式适用于它中间如果有部分病变,严重到无法切开的时候,就旷置上面的一小节,右边右下角这幅图,就是我们前一段时间做的一个Jaboulay术式的狭窄定形术。
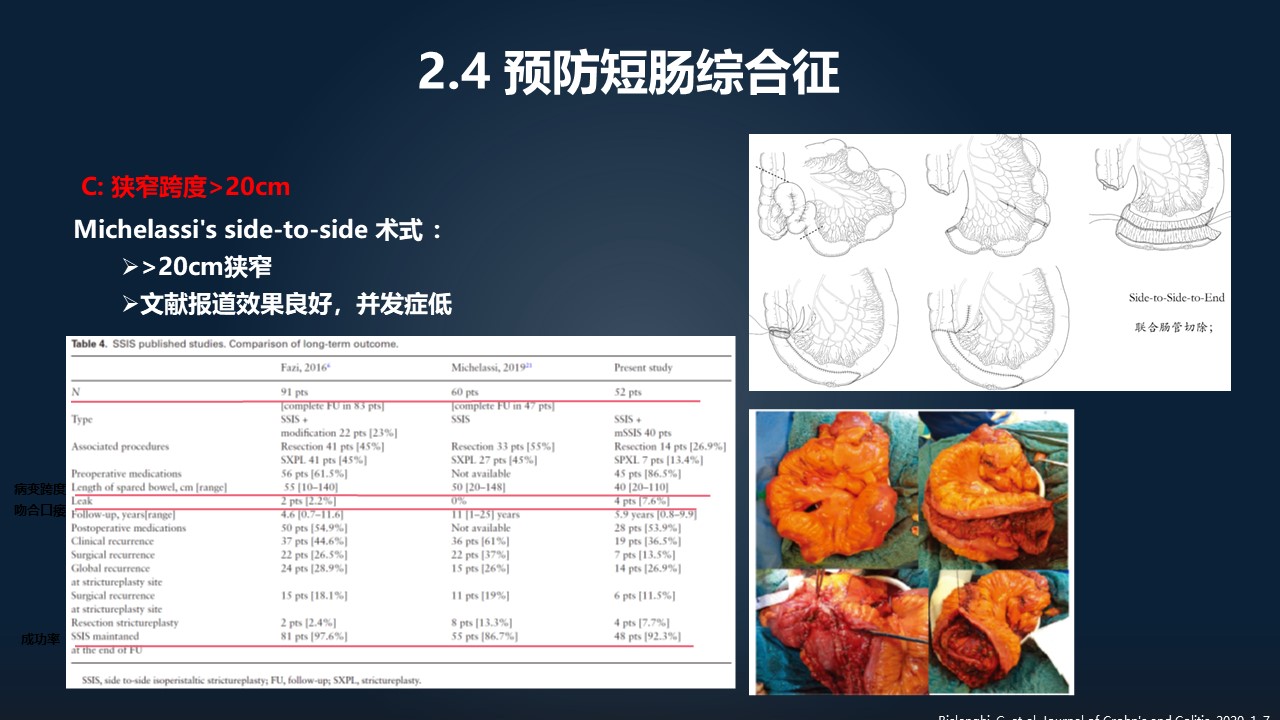
如果面对跨度更加长的病变,怎么处理呢?
这个是国外提出的一种面对肠段狭窄的一种处理方式,最长可以取到一米五的肠段跨度。它是把前面跟后面的肠管系膜中间打开,两个交叠,交叠了之后,在对系膜缘切开,两个切开了之后,做侧侧吻合,形成一个大的囊袋结构。
这种手术比较耗时,不过从文献报道来看,它的成功率可以达到 90%以上,还是不错的,解决了一部分病人的关键性问题。
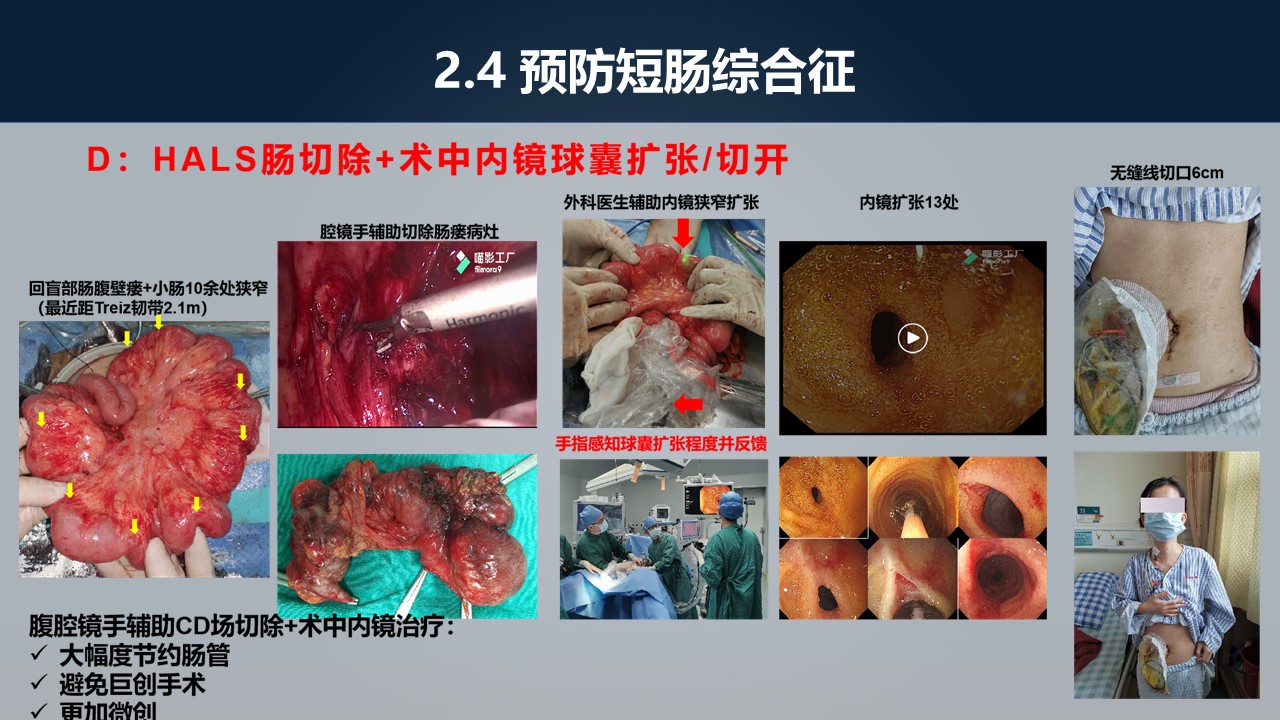
我们医院在前期基础上,提出了一种新的、能够预防短肠的术式。比如这个病人,左边这幅图就显示,她在右半回末那个地方的病变之外,上游的小肠里面有 10 余处的狭窄。
我们先通过腹腔镜手辅助,把病变切除了、回末病变拿出来之后,我们再通过中间上面这幅图的小肠断缘把内镜伸进去,内镜伸进去之后,在内镜的直视下来处理,不管你是用球囊扩张也好,还是用针刀切开也好,来处理这上游的 10 余处的狭窄。
外科医生的手可以帮助内镜直接快速达到狭窄处,也可以帮助稳定镜身,内镜医生就能非常快地把 10 余处的狭窄全部处理完,这个病人做了这么大的手术,虽然她做了造口,但她腹部的切口才 6 公分。

另外,我们还要说一下内外科协作的问题。

这个地方就提到了术前预康复的问题。
克罗恩病之所以是一个并发症高的疾病,在大多数普外科医生眼里,是因为克罗恩病在做手术的时候,病人往往伴随营养不良、组织水肿,以及吻合口容易产生并发症的情况。
如果对病人进行了术前的全肠内营养治疗之后,它就可以诱导炎症的缓解、促进瘘口的愈合、纠正病人的营养不良、改善组织的状态,同时可以帮助激素的撤减。这样的工序下来之后,就能极大地提高外科医生的信心,来完成这一次完美的手术。
我们医院针对合并内瘘跟脓肿跟狭窄这样的克罗恩病,进行三个月的肠内营养治疗之后,80%的病人可以临床缓解,75%的肠皮瘘口可以愈合,早期的手术率可以降到 10%以下。
右下角是我们的克罗恩病肠瘘的诊疗流程。
一开始病人来了之后,我们在抗生素跟穿刺引流的情况下来控制感染。这个时候,胃肠外科已经参与了这种控制感染。如果控制不好的话,就直接进入手术流程;如果控制好的话,这个时候消化内科来进行病人的肠内营养治疗。肠内营养治疗之后,再选择合适的时机、合适的病人进行手术治疗。手术治疗之后,再进行消化内科预防复发的治疗。
这么整体的流程,就能把病人管理得非常好,从而进一步地降低术后的复发率。

这是我们的一个病人,这个病人是在外院右半结肠术后 5 年,近期出现非常明显的腹泻跟体重下降,来的时候病人只有 40 公斤,BMI=14.7,白蛋白明显降低,肠镜是不排除克罗恩病这么种情况的。
从左上角这个 CT 能看到,十二指肠跟结肠形成内瘘。然后左下角提示,造影剂喝进去之后,通过胃直接就走到了结肠,而没有进入小肠。
我们就想给他进行全肠内营养治疗,给他放空肠营养管,但是经胃镜放进去的营养管,第二天就发现脱位了。我们转入介入科,想用介入的手段,把这种营养管放到位置,依然是失败了。
转到我们外科,外科就单纯做了个剖腹探查,加空肠营养管置入,并没有处理他的病灶,因为这个时候病灶处理的并发症率是很高的,我们单纯给病人肠内营养治疗三个月。
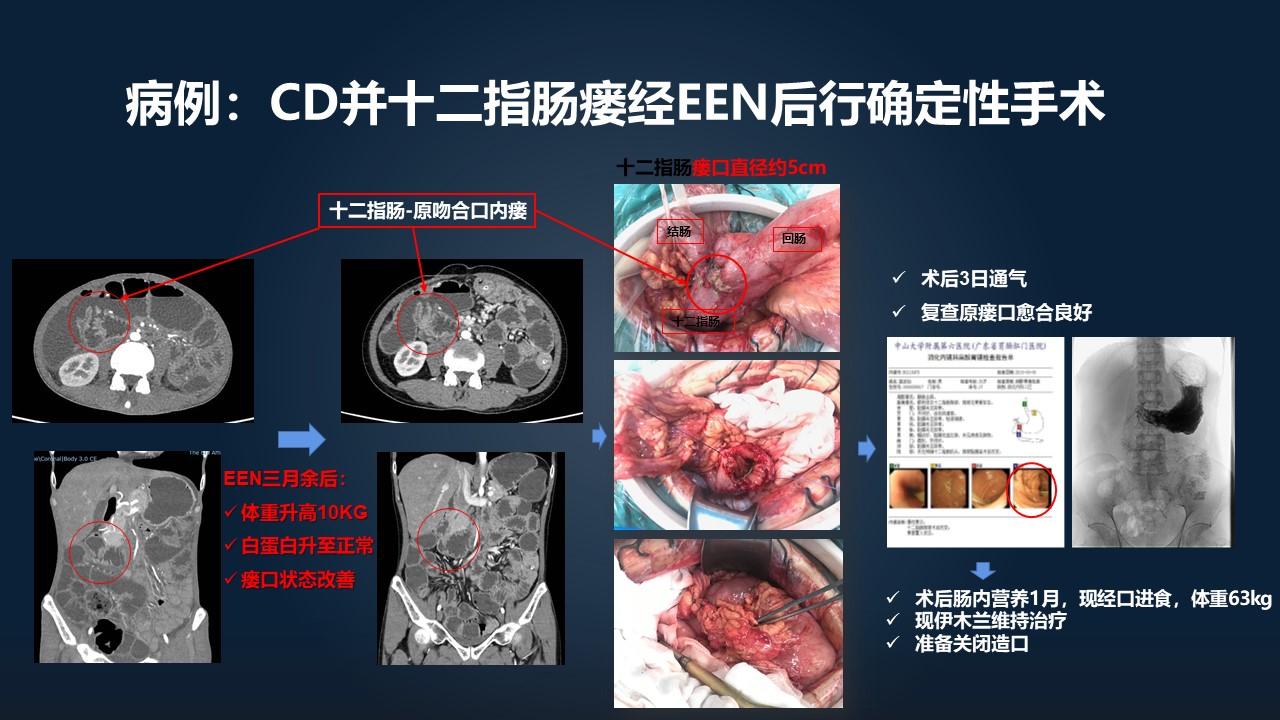
三个月之后,病人体重升高了 10 公斤,白蛋白升至正常水平,对比前后的 CT 发现,瘘口状态有愈合的表现。
这个时候,我们再去做了一个确定性的手术,我们看到中间上面的图,回肠、结肠跟十二指肠形成的一个内瘘,内瘘的组织打开之后,内瘘口接近 5 公分宽大。
我们对它进行修补之后,然后术后三天,病人就通气了。复查的话,瘘口愈合非常良好,术后肠内营养治疗一个月,现在病人经口进食状态恢复得非常好,准备进行关闭造口。

内外科协作,除了刚才所说的,在术前让病人处于一个非常好的状态之外,还有一点,就是术前治疗之后,如果病人症状缓解了,病人是否还需要做手术呢?
这个时候,摆在内外科医生面前的就是一个预判的工作。这个工作是非常有技术含量的,眼下病人症状缓解了,我需要判断的是,他以后症状是否会再发,再发到需要再做手术的地步。
这个时候就需要根据现在的情况,来推测以后的情况。这种推测,我们认为要在 4 个维度完成。
第一个是疾病本身的恶性程度。就像上面这个图的左上角,他是不是早年发病,是不是一发病就是广泛性的病变,是不是早年就发生了纤维的瘘管跟狭窄,以及他的内镜下的炎症是不是非常厉害?
第二个维度是以前治疗,尤其是生物制剂治疗的收效如何?如果他年轻,如果她是女性,如果他有狭窄,如果他以前接受过内科治疗,如果他做过手术,他的这种生物制剂的疗效是不太好的。
术后并发症的几率怎么样?如果他高龄,如果出血、低蛋白,并发症的几率会比较高的,手术还要再压一压。
术后的复发几率怎么样?如果复发几率高的话,可能内科治疗还要再往前面再跟一跟。
从这 4 个维度来预判病人眼下缓解以后的可能状态之后,就能判断你是现在做手术好,还是可以暂缓。这件事情就是经常强调的 IBD 的多学科协作的核心——风险跟预判。

总结一下,我们克罗恩病在外科治疗这一块的角色,是在逐渐变化的。因为以往克罗恩病的治疗主要是以内科医生为主角,但是现在我们外科医生的重要性越来越高,因为什么呢?
因为我们现在开展的这种微创小切口手术可以减少患者的身心负担,患者不用太害怕手术本身的创伤。
还有我们的 MDT 团队(多学科协作团队)。外科医生可以为内科医生做保障,什么样的情况我们外科医生都可以处理,可以减少内科医生用药的负担。内科医生帮外科医生进行术前的全肠内营养的优化,能够减少外科的并发症发生率,能够减少外科医生的负担。
同时我们结合系膜切除、狭窄成形、肠管切缘的审慎选择,这些专科化的手术细节,能够更好地控制我们术后的复发率。从而我们外科的角色,在 IBD 的治疗里面占到了更高的地位。
手术的效果改善了之后,对于病人的整体管理,也会有一个改变。往往会认为手术是药物治疗失败的最后选择,没有办法了才去选择手术;现在不是这样的,在微创的时代,手术只是治疗中的一个环节,手术可以提高患者的生活质量。
合适的病人,在合适的时机,去做合适的手术,病人就能受到更大的获益。
好,谢谢!



